Hemofilia: entenda o que é doença que impede sangue de coagular
17 de abril é o Dia Mundial da Hemofilia. Doença é hereditária e considerada rara. Segundo entidade, no Brasil há 14 mil pessoas diagnosticadas com hemofilia.
Quando você se machuca, o seu corpo age para estancar o sangramento e impedir que você tenha uma hemorragia. No entanto, para 14 mil pessoas no Brasil, qualquer ferimento pode ser um risco grave à saúde porque o corpo não tem essa capacidade. Eles têm hemofilia.
🩸 A hemofilia é uma doença rara, sem cura e hereditária que afeta a coagulação. As pessoas com a doença têm deficiência de proteínas que atuam nesse processo.
Como a doença se desenvolve e como é diagnosticada?
A coagulação é essencial para a proteção da vida. Isso porque ela age em traumas, quando por exemplo, nos cortamos, impedindo que o sangramento se prolongue até a morte. Mas também porque ela estanca as microlesões do dia a dia.
Um dos casos ocorre mesmo durante as caminhadas. Enquanto você anda, as articulações se movimentam e podem causar pequenas lesões que chegam a sangrar, mas o corpo age automaticamente e, sem que você perceba, o sangramento é estancado.
No caso de hemofílicos, isso não acontece e essas lesões causam sangramentos constantes que podem, inclusive, debilitar as articulações.
Para entender melhor, é preciso compreender como a coagulação acontece:
- 🩸 Quando alguma parte do corpo começa a sangrar, as proteínas, que são os elementos responsáveis pelo crescimento e desenvolvimento de todos os tecidos do corpo, entram em ação para estancar o sangramento.
- 🩸 No primeiro momento, as plaquetas do sangue criam uma espécie de tampão para estancar o sangramento inicial.
-
🩸 Depois, precisa começar o processo de coagulação, que mantém o sangue estancado até a cicatrização.

Na hemofilia, esse processo é interrompido e a coagulação não acontece. A hematologista do hospital Sírio Libanês, Martha Arruda, explica que a coagulação acontece em cascata, na qual um fator genético é dependente do outro. Nos hemofílicos, essa cascata é interrompida por dois tipos específicos de proteína, uma chamada de fator de coagulação VIII e outra de fator de coagulação IX.
“Quando o paciente não tem os fatores disponíveis, não consegue produzir o coágulo. O processo de estancar o sangue começa, mas não termina. Esses sangramentos podem ter consequências graves”, explica.
A hemofilia é resultado de uma mutação nos genes ligados à coagulação. Esses genes estão no cromossomo X, que é o feminino, e por isso a doença é sempre passada de mãe para filho e é mais comum em homens que em mulheres.
👉 Ela é dividida em dois tipos: a hemofilia A e a hemofilia B. A classificação está relacionada ao tipo de proteína que a pessoa não consegue produzir. O tipo A é o mais comum entre os pacientes, responsável por 80% dos casos.
Geralmente, o diagnóstico acontece já na primeira infância. Isso porque os pacientes são sensíveis e qualquer batida pode gerar inchaços e hematomas grandes, que acabam chamando a atenção e levando à investigação. A doença é confirmada por exames de sangue que detectam a dificuldade na coagulação.
Quais são os riscos?
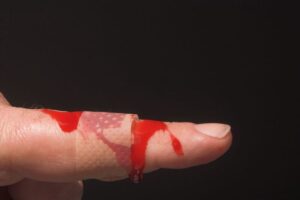
Quem tem a doença corre o risco com cortes, traumas (batidas) e quedas. Qualquer ferimento interno, por menor que seja, pode levar a um sangramento de alto volume – o que coloca a vida em risco.
Além disso, há ainda um risco maior, que são o que os médicos chamam de sangramentos espontâneos.
👉 Eles acontecem como resultado das lesões do dia a dia. Enquanto nos movimentamos, nosso corpo se lesiona por dentro e estanca automaticamente – processo que não acontece com os hemofílicos. Com isso, esse tipo de sangramento pode comprometer a articulação, levando até à deficiência motora.
“Quando nos movimentamos, fazemos pequenas lesões que não são estancadas nos hemofílicos. Isso pode comprometer a articulação. Além disso, eles precisam de muito cuidado com quedas. Se um paciente bate a cabeça, por exemplo, ele precisa ser levado imediatamente ao hospital porque o risco de ter um sangramento letal é enorme”, explica Martha Arruda, hematologista que atende pacientes com a doença.
Quais os tratamentos?
Com a deficiência, o paciente com a doença precisa receber o fator de coagulação VIII para que o corpo consiga continuar o processo de coágulo.
👉 Até os anos 90, isso era feito por transfusão de sangue – o paciente recebia uma bolsa com o sangue de outra pessoa que não tinha deficiência do fator. Com isso, há inúmeros casos de pacientes que contraíram doenças como HIV e Hepatite.
“Até os anos 90, vimos muitos casos de pacientes contaminados por HIV e hepatite no tratamento porque recebia o sangue e eram muitas transfusões. Hoje, a medicina e a tecnologia evoluíram e conseguimos trabalhar o plasma e o paciente recebe o fator como um remédio, não mais no sangue”, explica Martha, hematologista no hospital Sírio Libanês.
🩸 A aplicação precisa ser feita de três a sete vezes por semana, dependendo da gravidade do paciente, de forma venosa. Segundo a especialista, com isso, a pessoa consegue levar uma vida normal, apesar do cuidado com as lesões, quedas e ferimentos.
🩸 No entanto, há pacientes que além de não terem o fator genético que atua na coagulação, têm uma resposta imune a ele. Ou seja, ao receberem o medicamento com a reposição, o sistema imunológico começa a atacar. Nesses casos eles são dependentes de um remédio de alto custo, que é um anticorpo monoclonal.
“O medicamento age como um “by pass” e supera a necessidade do fator VIII ativando a cascata de coagulação de outra maneira. Nesse caso, ele é usado subcutâneo semanal”, explica a especialista.
O medicamento está disponível no SUS para quem tem a resposta imune, mas há demanda de pacientes para que ele seja disponível a qualquer pessoa com a doença. Isso porque a aplicação é subcutânea, o que facilita para o paciente, além de precisar de menos inserções – apenas uma por semana.